前 編
講師:山田 秀樹先生

初期研修制度について深める
初期研修制度の成り立ちと概要
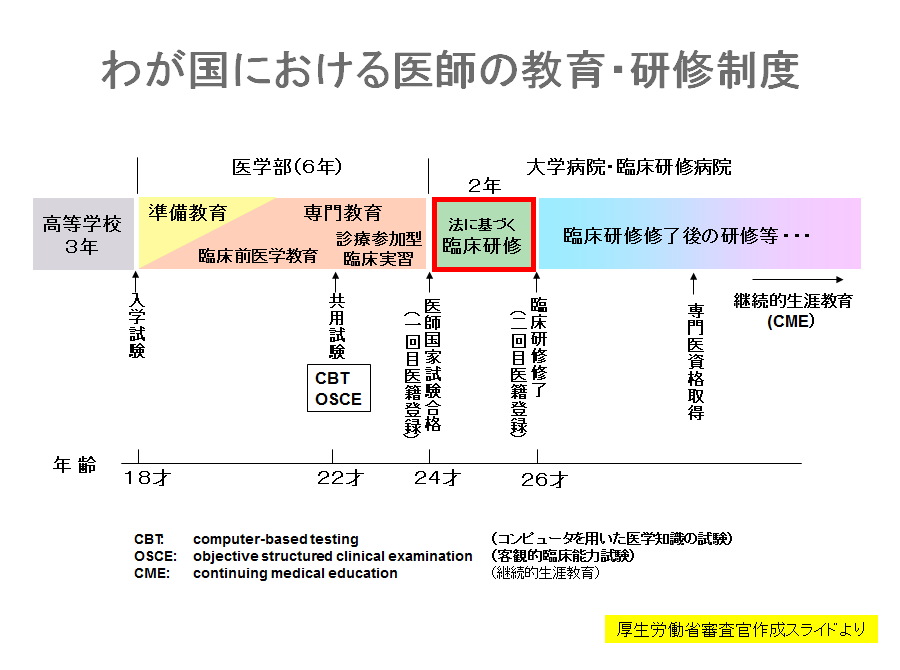
わが国における医師の歴史は、教育・研修制度は昭和21年(1946年)のインターン制度に始まり、昭和43年(1968年)には旧医師臨床研修制度が施行されます。
しかしこの制度にはさまざまな問題がありました。2年間の初期研修は努力規定であり、研修プログラムも不明確なものでした。研修する施設間格差が激しかったり、指導体制も不十分、研修医の身分や処遇もアルバイト扱いで不安定だったりしたのです。
これについては国も問題を認め、平成12年に医師法、医療法が改正されて臨床研修の義務化が決まり、平成16年(2004年)に新医師臨床研修制度がスタートします。この改正で2年間の臨床研修への専念や臨床研修終了後の医籍登録、病院や診療所の管理が臨床研修修了者に限定されるといった内容が制定されました。さらに修了者でなければ保険診療をすることもできないといったことも制度として決まったのです。
なぜこうした改正がなされたかという背景ですが、この制度ができる前には医療事故が相次いでいました。平成11年(1999年)は医療安全元年と言われていますが、この前後に全国の病院で患者の取り違え、薬剤の取り違い、薬剤の誤注入といった医療事故が多発し、さらに関西医大では研修医の過労死について裁判が行われます。
こうした医療にまつわるトラブルが何故起こるのかといえば、研修の不十分さが原因であると指摘され、制度の見直しについて世論が高まってゆくのです。また、制度ができてから36年が経過し、時代にあわなくなってきていたことも改正の引き金になりました。いくつかの要素が絡み合い、変化を求める声は大きくなり、制度とともに研修医の待遇改善も進んでいきます。
新しい医師臨床研修制度の確立に向けた戦い
制度改正に至るまでには多くの人たちの活動がありました。医学部・医科大学の学生自治会の連合会である医学連が平成13年(2001年)にアンケート調査やシンポジウムを行い、平成15年(2003年)には「医師の卒後臨床研修に対する国の十分な予算措置を求める緊急請願署名」が衆議院厚生労働委員会にて採択され、予算を大幅に増やすことができました。
医学連は学生の組織ですが、当事者たちが「学びをより良いものにしよう」という声を上げることが最も効果的な方法であり、結果を出すことができた例です。
また、研修医の待遇改善についてですが、平成11年に関西医大で研修医が過労死します。現在の研修医には報酬が支払われていますが、当時はそうではありませんでした。この研修医は最低賃金に及ばない月6万円の「奨学金」で週に114時間もの過酷な労働を強いられていました。
この裁判の判決は平成14年(2002年)に最高裁で出ますが、ここで研修医が労働者であると初めて認められ、賃金支払を命じられます。当初、関西医科大学の態度は「研修は教育だから研修医は労働者ではない」「研修医の身分は大学院生に近いもので、労働者ではない」というものでした。
しかし、判決では「研修医と被告病院の間には、教育的側面があることを加味しても、労働契約と同様な指揮命令関係を認めることができる」という司法判断が下されたのです。この件を担当した弁護士はこの判決の意義について、過労死された研修医個別の権利の救済にとどまらず、「研修医全体の労働条件の向上に大きく資するもの」だと言及します。
研修医の待遇改善が結果的に医療事故を防ぎ、国民が安全な医療を受けることができる、国民医療の改善につながるのだと評価します。また、国会でも民医連出身の小池晃参議院議員が当時の厚生労働大臣に対し参議院厚生労働委員会で質問し、大臣も「彼の死を無駄にしない」「研修医も生活できる体制にしなければならない」と答弁しています。
研修医の給与保障や身分保障は、多くの人が運動し、戦い、その中で生まれた社会的財産です。そして新医師臨床研修制度は医学生や国民、医師、医学教育学者らの長年の運動で作られ、国民の医療改善の願いが形になったものです。医師を目指す者は個人のスキルアップや自分自身の生活を充実させるためだけに医師になるのではないということを理解して欲しいと思います。みなさんはこうした活動や思いに応える必要があります。
初期研修で学ぶべきこと
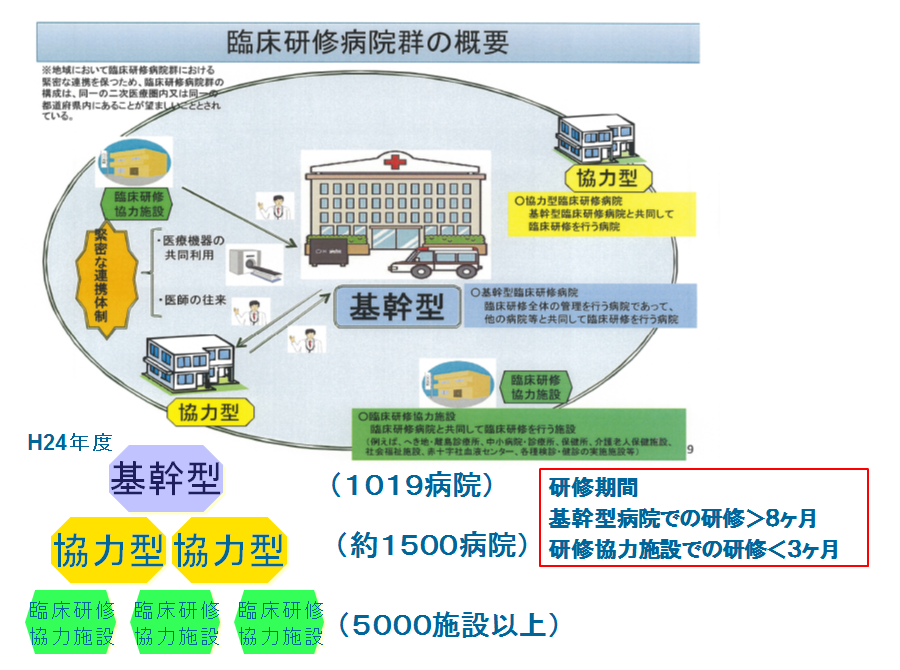
さまざまな人たちの活動があって形になった現行の臨床研修制度ですが、簡単に概要を話すと、まず病院群、基幹型病院とその周りの協力型の病院、さらにその下の診療所や保健所などの協力施設も含め、基幹病院がプログラムを組んで行います。
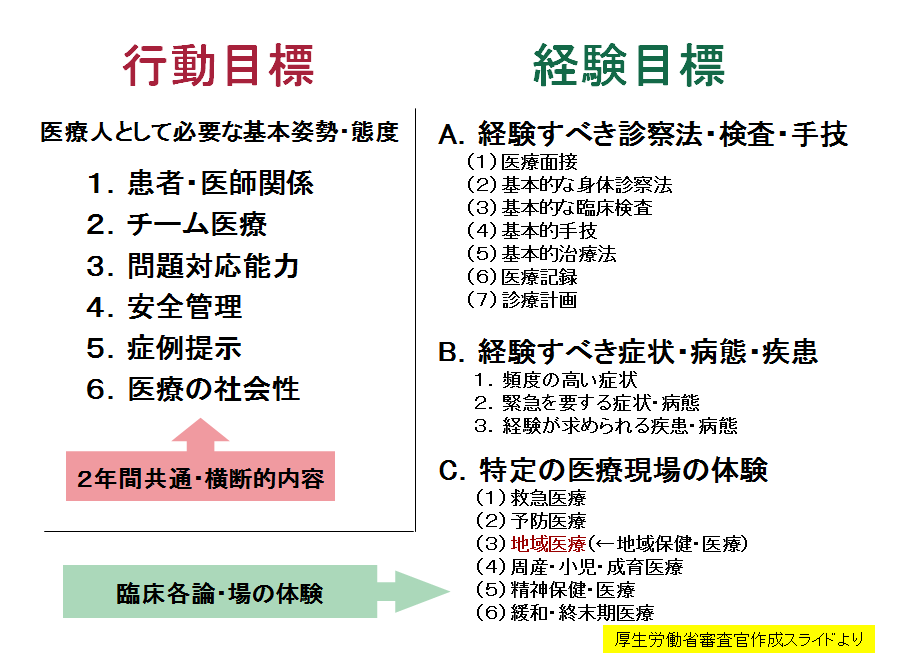
基幹型病院では8カ月、研修協力施設で3カ月の研修を行うシステムで、国が行動目標と経験目標を定め、それをクリアできるように研修を行っていきます。研修プログラムは5年ごとに見直され、2010年(平成22年)からは選択必修を減らすプログラム選択も可能になりましたが、従来の病院ではまだ必修の多いスーパーローテート方式が採用されています。2年間の研修が終了すると終了認定されて「修了証」が発行され、医籍登録されます。
新医師臨床研修制度では、厚生労働省によって基本理念も定められました。医学・医療の社会的役割を認識すべきとしており、医師として「人格の涵養(かんよう=水が土に染みこむように、ゆっくり養い育てること)」を求め、将来専門とする分野にかかわらず、医学及び医療の果たす社会的役割を認識し、知識・技術・態度を備えた基本的診療能力を養成しなければならないことになっています。
医学生からすると初期研修とは将来の専門科を見つけたり、技術を身に付けたりするのが一番重要だと考えがちですが、そうではありません。初期研修の段階は医師としてふさわしい人格を2年かけて育てていく涵養の時期であり、同時に基本的診療能力を養成すべき時期です。
研修先を選ぶ際には、どういった科があり、どんな研修ができるかということに目が行きがちですが、その前に医者として医学・医療の社会的役割を認識し、人格を磨いてくれる環境やプログラムがあるかどうかを確認してください。その方がきっと自分の能力を伸ばすことができるでしょう。
キャリアパスを考える上でも、「やりたいこと」ではなく「やるべきこと」が何かを考える、利他主義であることも人格の涵養であると言えます。
医師として求められる人格の涵養とは
ではどうやって「人格の涵養」を現場で身につけていくのかということですが、人格の涵養ができているとはすなわち、プロであることです。医師としてのプロフェッショナリズムがひとつのキーワードになります。
世界の医学界でもプロフェッショナリズムとは何かが言われていますが、2002年(平成14年)に米国内科学会、米国内科専門医会、欧州内科学会が合同で発表した「新ミレニアムにおける医のプロフェッショナリズム」が有名です。これは大きく3つの要素があり、利他主義、患者の自律性、社会正義を実践することこそ医師のプロフェッショナリズムだと謳っています。
米国卒後臨床研修機構でもプロフェッショナリズムについての項目があります。しかし医師はプロであるべきですが、そこに「人としての生き方」がなければ意味がありません。それだけに「どのような関係性の中で」研修をするかということが問われているとも言えます。
面倒なことを避け、災害や貧困を他人事として捉えるのではなく、人の悲しみや喜びを想像し、共感し、手を差し伸べられるかどうかといったことが人を作り、人格の涵養であることを忘れてはならないのです。

東京民医連の研修医のグループワークで、人格の涵養について必要なものをディスカッションしてみると、「多職種の違う視点を取り入れる度量の広さ」「異なる価値観の受け入れ」「患者の想いを地道に忍耐強く聞き出す力」「患者と同じ目線、謙虚な態度」といった言葉が出てきました。
こうしたことは人から話を聞いても学べることではありません。学生のうちに多くの人と交わり、実際に臨床の現場で患者や社会運動に関わり、一緒に学んでいくべきことです。しかしそれは時に大変苦しいことでもあります。中には話が通じず人柄的にも苦手と思うような患者もいます。しかしそれを切り捨てないのが医師です。
人としては疲れるし、嫌だなと思うことはあるでしょう。しかしそれは個人の感情です。医師としてその人に寄り添い、相手が納得する答えを出してあげなければ医療は成立しないのです。自分の中に違和感や拒絶があっても、自分の意見が本当に正しいのか考え、自分を構成し直す作業、「省察的実践家モデル」が、ここでは必要な作業になってきます。これは自分を消耗してしまう作業で。しかしチームや仲間を作ってディスカッションし、自分の考え方もときには変えながらやっていくことで実践することができます。
「社会正義」を意識して働き、社会貢献し、利己主義ではなく利他主義であるということがプロフェッショナルです。現場で与えられた役割の中で逃げずに立ち向かい、成長していく。しかしそこには困難も伴うため、仲間と助け合うことで人格の涵養がなされていくのです。そして民医連の綱領にもそうしたことが謳われています。
この綱領の実践こそが民医連職員としての使命です。民医連は他の病院では引き受けてくれないような困難な人にも手を差し伸べます。人権を大切にし、困っている人に手を差し伸べ、人がより良く生きるための必要な援助を行います。そのためにチームは協動し、目の前の現実から目をそらさず、人として豊かに生きられる社会実現のための姿勢を実践しようと医療を続けています。
民医連の研修とは
では初期研修をする際、どこで学ぶのが良いでしょうか。研修先としては大学病院とそれ以外のいわゆる市中病院があります。しかし、近年大学病院を選ぶ医学生は減っています。大学病院は特殊な場所であり、難易度の高い症例を見ることができます。
しかし初期研修が基本的な臨床能力を身につけるところだとすると、大学病院よりは市中病院の方が研修目標を満たせるところだというのが、市中病院が選ばれている理由でしょう。初期研修制度は5年ごとに見直して改善をはかっていますが、市中病院と大学病院の研修医を比べると、市中病院の方が基本的な臨床能力が高いという評価もあります。
大学病院で珍しい症例を見ておくことが大事と考える人はいるかもしれませんが、一般的な症例を数多く見るからこそ、難しく特殊な症例に気づくことができます。それが市中病院では可能ですし、厚生労働省の言う基本理念、基本的診療能力の養成といった意味でも、市中病院での研修は基礎を身につけるのに良いところだと思います。
ただ、市中病院もさまざまで、他院から当院に後期研修を希望した研修医に聞くと「救急では後片付けを手伝うのみ」「治療方針が決まるまで患者には手を触れない決まり」「書類の処理ばかりしていた」といった、およそ実践的ではない声が聞かれました。
現在の病院は確かに書類作成などの雑務も増えていますが、これでは基礎的能力を身につけられているとは言えません。実態を知らずに研修先を選んだマッチングの失敗とも言えるでしょう。
5年ごとの見直しは、中小規模の病院は不利になりつつある部分もありますが、平成22年に厚生労働科学研究の研究報告書「初期臨床研修制度の評価のあり方に関する研究」を見てみると、中小病院の良さが評価されています。入院患者年間3000人未満の中小の6病院における調査において、「きめ細かい指導を受けているため臨床能力が高い」「臨床研修の目標を達成しており、むしろ標準以上」という評価が出ています。なお、調査を受けた6病院のうち、3つが民医連の病院でした。
第三者機関からも評価の高い民医連の初期研修
民医連の病院は卒後臨床研修評価機構(JCEP)による第三者評価では、全国平均に比べてもポイントが高く、研修内容や環境が評価されています。全国平均より10ポイント以上上回っている項目は以下の5項目です。

- しっかり到達目標を経験できるフィールドがあり、かつプログラムを改善するための評価を行っている
- 問題対応能力からインフォームド・コンセントまで主治医としての力が身につく研修である
- 一般外来研修を行うことができ、在宅とあわせて入院前後の患者さんの生活に触れることができる
- 医師以外にも看護師や技術系など数多くの職種が評価・指導にあたり、360度評価を実践
- 指導医・上級医による指導体制が明確で、研修医の医療行為がきちんとチェックされる研修環境がある
このように第三者機関から見ても民医連の研修は研修目的の修得に適しており、十分力をつけ、安全に研修できる環境であることがわかります。
良い病院や名の知れた大病院に研修に行ったから、いい医者になれる訳ではありません。行った先でどれだけ頑張れるかがいい学びができるかどうかを分けます。
例えばある有名な国立大学病院よりも評価された民医連の病院があります。そこは環境の良さや指導医が熱心というだけではありません。研修医がその環境の中で一生懸命勉強していることが高い評価を得ました。研修を作るのは研修医自身です。「誰のために何をするのか」という問いかけを忘れずに研修先を選んで欲しいと思います。
医師像のない受け身の研修ではどこに行っても良い医師にはなれません。知識や技術だけでも不十分です。社会的役割を認識し、人格の涵養ある、プロフェッショナルに徹した医師になるための、より良い研修先を選んで欲しいと思います。
Profile
- 山田 秀樹(やまだ ひでき)
- 立川相互病院 副院長
- 全日本民医連 医師部副部長
![研修医、医学生に役立つ情報・イベント・病院実習・コラム・奨学金情報などが満載! 全日本民医連医師臨床研修センター [aequalis(イコリス)]](/common/images/logo.png)


