後 編
講師:山田 秀樹先生

新専門医制度について考える
はじめに
新専門医制度の概要と問題点、民医連の後期研修についてお話ししたいと思います。私は医師になってから感染症科、小児科、呼吸器科、総合診療科、救急診療科、さらには診療所長兼務も経験し、さまざまな科や医療の現場を担当してきました。
果たして私の専門は何か?と問われたらなんと答えるべきでしょうか。診療所にいたから家庭医なのかと言われれば、専門的な治療も数多く経験しており、そうとも言えません。さらに、学会認定資格を取得したのは、医者になってから20年も経ってからです。
しかも、医者として必要だからではなく、病院にとって必要だから取ったまでのことです。この経歴だけを見れば私は一体どんな医師なのかと思うでしょう。
しかし、相当大きな病院でなければ多くの医師は私のような生き方をしているはずです。そしてどんな資格を持っているか患者に聞かれることはまずないでしょう。患者にとっては目の前の先生の人格が信頼できるかどうかが一番であり、それこそが初期研修でも求められる「人格の涵養」というものです。
医者を目指す人は何を専門にしよう、どういうキャリアデザインをしていこうと考えるかもしれません。しかし、そうではないと知っておいて欲しいのです。
私のボスであった医師は「医師免許さえあればいい」という考え方でした。資格=専門医制度ではなく、資格や専門より、プロとしてどう生きるかといったことの方が大事だというのは、私も同様であり、みなさんに考えていただきたいと思います。
新専門医制度の概要と課題
平成29年(2017年)4月から新専門医制度が始まります。これは国の制度である臨床研修制度とは異なり、学会が定めるものであって、法制化されたものではないのが特徴です。新臨床研修制度は36年かけて、より研修医に意味のあるものとして改正されましたがその一方、専門医制度は学会主導の資格でしかありません。そもそも専門医制度は評価の手段でしかないのですが、いつの間にか目的になってしまっている側面があります。

専門医とは「それぞれの診療領域における適切な教育を受けて十分な知識・経験を持ち、患者から信頼される標準的な医療を提供できる医師」であり、第三者機関「日本専門医機構」が専門医の認定とプログラムの評価・認定を行い、養成プログラムや研修施設基準の作成も行います。今後は学会ではなく、この第三者機関が専門医の認定を行っていきます。

病院群で研修を受けるのは初期研修と同じですが、異なる部分があります。例えば、指導医1人に対して専攻医(後期研修医の新しい名称)は3人までとなっています。地方についての考慮はありますが、大きな病院の方が多くの研修医を受け入れられる仕組みに変わります。さらに後期研修を行う基幹病院に関しても集約化が進み、現状の教育病院よりも減ることになります。
全国に初期研修のできる病医院は1100ほどありますが、後期研修の基幹病院は300 0400程度。1/3 01/4程度に減っていくことになりそうです。今後は基幹病院とその提携病院に認定されなければ専門医を養成できなくなる仕組みなのです。定員が減る訳ですから、希望する病院に入れないかもしれませんし、研修の自由が犯される懸念があります。病院側としても中小の病院は今後どうなっていくのかという問題や、地域医療はどうなるのかといった疑問があります。

研修内容については初期研修2年+後期研修3~4年で基本領域専門医を学び、その後はサブスペシャリティ領域へと進む2階建て方式と言われるものに変わります。さらに基本領域からいずれかひとつの専門医取得が基本で、ふたつの資格は維持が困難なため、原則として認められないことになりました(ただし内科と総合診療科は例外)。
また、専門医の認定と更新は、経験症例数など活動実績が要件になります。外科医であれば、「この症例について何例執刀しました」というような実績が要ります。現行でも心臓外科医などは地方に出てしまうと症例が少なくなって実績不足で資格更新ができない場合がありますが、新制度ではそのハードルが上がり、もっと厳格になります。
私自身、年齢とともに目が悪くなってきましたし、若いころと同様の技術を維持して資格を更新でき続けることができるかどうかはわかりませんし、他のすべての医師もそうでしょう。それに、誰もが症例数を確保するために大病院で働き続けることができるかといえば、それもそうはならないでしょう。
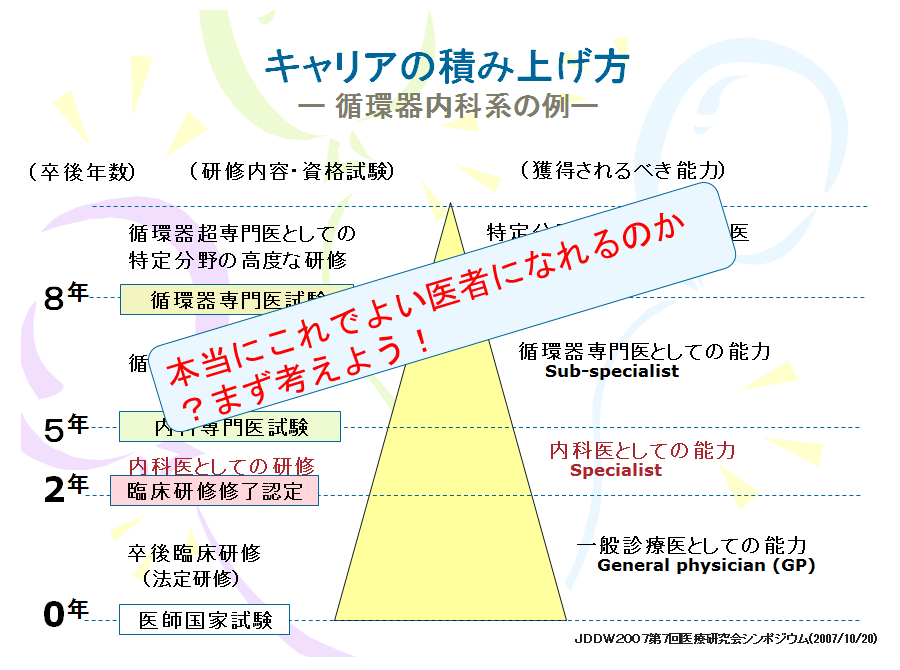
新専門医制度に関して注意しておきたいポイント
ここまでのお話の中にもあったように、この新専門医制度にはさまざまな疑問があります。中でも3年目からいきなり専門研修に入れるほど、初期研修で実力がついているかどうかは問いたい部分です。3年目で今後一生続ける専門を決めることが可能なのか、変更したくなった場合はどうするのか等、今はまだはっきりしない部分もあります。
それに、専門医といってもAという科の医師とAという科の専門医はどう違うのか、と問われれば実は違いがないのが現状で、学会認定の肩書があるかないかといっただけに過ぎません。そうすると専門医の資格は必要ないものなのではと思われますが、これからの時代、専門医資格は取って当たり前のものになるので、取った方が良いのは確かです。
ただ、私のように取得する時期にこだわらなくても良いと思います。法制化されているものはなく、医師免許と初期研修修了証があれば必要な医療行為はできるため、実害がある訳ではありません。
そのほか定員制で進みたい診療科に行けなかったり、働き場所が限定されたりすることも考えられます。新専門医制度の掲げる専門医像は、「十分な知識・経験を持ち、患者から信頼される標準的な医療を提供できる医師」だったはずです。しかし、標準的な医師としての力を修得するのに必ずしも向いていないと思われる大学病院の意向が強く反映されており、当初の目的から変質している方向性は大いに問題があります。研修医の生活が不安定になり、働く場所を選ぶ権利が奪われる可能性も小さくありません。
研修の自由を掲げ、36年間医学生やその他多くの人が努力して獲得した初期臨床研修では「トリアス要求」、つまり身分や経済の保障、研修の教育の保障、研修の自由の保障といったことを得てきたのに、新専門医制度はそれを壊す側面があります。
医学生のみなさんはもっと怒り、意見を言うべきであると思います。基幹施設の要件変更については、外科以外はまだまだ不透明ではありますが、専門医集約化で中小病院の教育機能と診療機能の喪失が懸念されていることも知っておいて欲しいと思います。特に地域枠学生が専門医資格を取得できなくなるのではとの懸念が出されています。
制度の詳しい内容は平成28年(2016年)の夏以降に固まってくるかとは思いますが、今わかっていることから内容が変わってくる可能性も大いにあります。大前提としては、新専門医制度は法に則った制度ではないので罰則はなく、3年目から必ずしもそのレールに乗る必要はありません。ただ、取るように迫られる状態にはなるでしょう。
手段が目的になってきていると先ほど言いましたが、専門医はあくまでも資格であり、医師像そのものではありません。国が医療改革推進のために進める制度であり、医師のキャリアを応援するためのものではないのです。
国は医療改革として病院を減らして医療費を削減し(上流改革)、地域包括ケアシステムにとって地域で患者をたくさん診るために(下流改革)、総合診療医を大量に養成して地域を支えることを考えています。これは国の勝手な考えです。
とある学会のシンポジウムでは「専門医=ガイドライン医作りに過ぎず、総合力の喪失が地域医療の崩壊に繋がる懸念がある。評価は国民が幸せになるか否かである」という某大学教授の言葉もあります。しかし、医療の現場ではガイドラインなど通用しません。ガイドラインをどう個別の人に当てはめ、治療に役立てるかが重要なのです。
研修医のみなさんは肩書も重要ですが、資格にがんじがらめにされた外的なキャリアではなく、後期研修をどう過ごすのかを真剣に考えて欲しいと思います。「誰のため、何のためにどんな医師になるか」「医師として生きていく上で、何を大切にするか」といった、働きがいや価値観の積み重ねのできる、内的キャリアを意識した医師を目指して欲しいと思います。
後期研修とはどのような学びが必要な時期なのか
専門医への最短の道は果たして最善の道なのでしょうか?後期研修は専門医資格を取るためだけの期間であり、専門医資格を持たない医師は「負け組」なのでしょうか?
初期研修2年間ではまだまだ経験不足で、3年目からいきなり専門の研修をするのは難しいのではないかと、新制度に対してさまざまな医師が危惧しています。たとえ専門研修に入っても初期研修では不十分な一般内科研修を行うことで、学びを深めるというのは一般的な認識です。それに、日本では中小の病院が圧倒的に多いので、専門医としての診療ばかりで済むわけではありません。また、人格の涵養、患者中心の医療がこれで可能かといった問題もあります。
専門医資格を取り、専門医医療を行えば医師も患者も幸せでしょうか?大学病院以外の病院なら専門外の病気であっても関わり、主治医になることもあります。そうすると専門にとらわれず場によって自分を変化させられないと、医師も患者も不幸です。
3年目からいきなり専門研修に入ることは、そうした不幸を往々にして引き起こす懸念があります。3年目から専門の勉強をすることが必ずしも大事とは言えないようです。
民医連の先輩医師の声を聞いてみると。外科に進んだものの内科もやりたいと3年目は内科、4年目に外科研修を選んだ者は、「3年目に内科をやって本当に良かった」と、後期研修における内科の学びは必要なことだったと言っていました。
また、初期研修を終えただけでは「一人で何もできない」と、後期は各科のローテートをしている者もいます。このように後期研修といえども、まだまだ幅広く学ばないといけない時期なのだと知って欲しいと思います。
民医連の後期研修
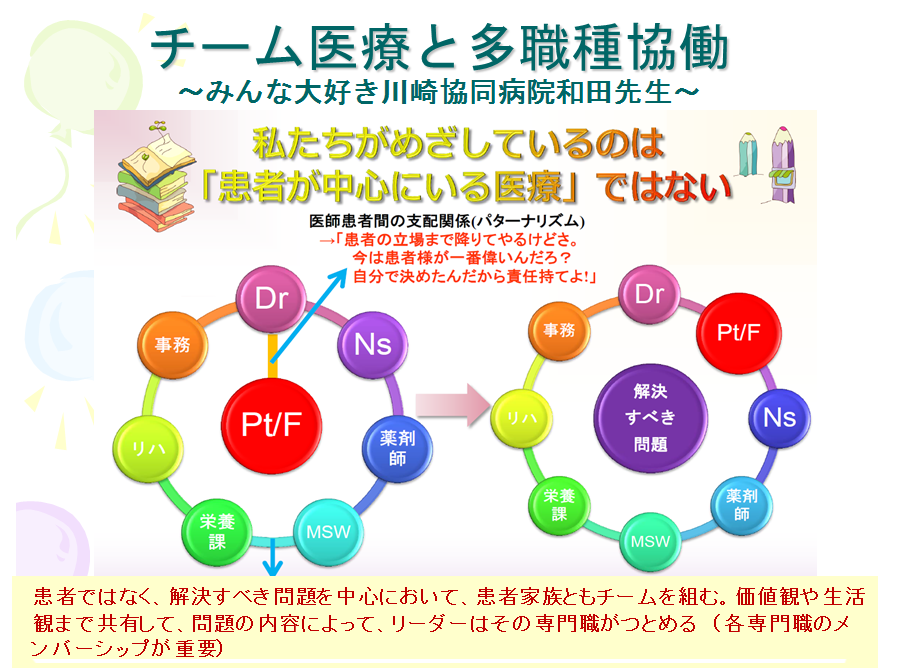
後期研修の3年間は幅広く土台を作る時期にするべきです。チームワークも重要で、後期研修になるとチームの中で役割を担い、チームを運営し、初期研修医の面倒も見なければなりません。民医連はチーム医療と多職種の協働を大事にしています。
民医連の川崎協同病院の和田医師はチーム医療と多職種協働を熱心に進めていますが、我々民医連が目指しているのは中心が「患者」ではなく、「解決すべき問題」に置くことです。患者家族ともチームを組み、価値観や生活観を共有し、問題内容によってリーダーをその分野の専門職が担います。こうした手法を採っているのは民医連だけです。
多くの病院でもチーム医療をやっていると言いますが、民医連の内容こそがチーム医療と言えます。民医連はチームのまとまりが強く、時代を見据えた豊かな学びを創造しようとしています。より専門性を深めるための外部研修制度もあり、柔軟性もあります。皆に支えられていい医者になれる、それが民医連における研修です。
また、民医連の後期研修では無差別平等の地域包括ケアの時代を担う医師養成を目指し、地域のニーズに対して自らを柔軟に変化させられるよう、医師の「多様性」と「総合性」を身につけることを大事にしています。
国は地域包括ケアを行うのは総合診療医、専門医療は急性期病院でやるべきだと分ける方向ですが、民医連ではそうした区別はありません。専門に関わらず、すべての医師が無差別平等で弱者に寄り添う地域包括ケアを行います。それによって医師の多様性と総合性を育て、地域住民の人権や尊厳を守り、街づくり、地域づくりに対する協働的姿勢を育てます。
民医連の後期研修は時代を見据えた豊かな学びを創造することを念頭に、安心して学び、真に実力のつく研修をして資格を取ることを推進しています。さらに、より専門性を深める外部研修も用意しています。「地域とそこに暮らす人々の命と健康を守りたい」民医連にはそうした熱い思いを持つ指導医がたくさんいます。ぜひ民医連の研修に安心して飛び込んできて欲しいと思います。
Profile
- 山田 秀樹(やまだ ひでき)
- 立川相互病院 副院長
- 全日本民医連 医師部副部長
![研修医、医学生に役立つ情報・イベント・病院実習・コラム・奨学金情報などが満載! 全日本民医連医師臨床研修センター [aequalis(イコリス)]](/common/images/logo.png)


